Manejo da lesão por pressão
Uma avaliação completa do indivíduo e da LP contribui para o desenvolvimento de um plano de cuidados mais adequado e para a supervisão permanente da cicatrização da ferida. A avaliação e a supervisão eficazes da cicatrização das feridas baseiam-se em princípios científicos.
AVALIAÇÃO DO PACIENTE COM LESÃO POR PRESSÃO
Uma avaliação inicial completa do paciente com LP deve incluir:
- Valores e objetivos de cuidados do paciente e/ou das pessoas significativas para o paciente;
- Histórico de saúde e social completos;
- Exame físico específico que inclua:
- Fatores que possam afetar a cicatrização (por exemplo, perfusão deficiente, sensibilidade comprometida ou infecção sistêmica);
- Avaliação vascular, no caso de lesões nas extremidades (por exemplo, exame físico, antecedentes de claudicação e índice tornozelo-braço);
- Exames laboratoriais e radiografias, quando necessários.
- Avaliação nutricional;
- Dor associada às lesões por pressão;
- Risco de desenvolver novas lesões por pressão;
- Condições de saúde psicológica, comportamental e cognitiva;
- Sistemas de apoio social e econômico;
- Capacidade funcional do paciente, em especial no que diz respeito ao posicionamento, à postura e à necessidade de equipamentos;
- Disponibilidade de pessoas que auxiliem na assistência do paciente, principalmente no contexto domiciliar;
- Utilização de manobras de alívio e de redistribuição da pressão;
- Recursos disponíveis para o indivíduo (por exemplo, superfícies de suporte para a redistribuição da pressão);
- Conhecimentos e crenças sobre a prevenção e o tratamento das lesões por pressão;
- Capacidade de aderir a um plano de tratamento e prevenção.
É importante avaliar o indivíduo, a sua capacidade e potencialidade para promover a cicatrização, o risco de desenvolvimento de outras lesões por pressão e a própria lesão.

Geralmente, os sinais de cicatrização incluem diminuição do comprimento, largura e profundidade da LP, diminuição progressiva do exsudato e mudanças do tecido desvitalizado (por exemplo, escara e esfacelo) para tecidos de regeneração saudáveis (por exemplo, tecido de granulação e epitelização). O processo de cicatrização varia conforme vários fatores:
- Tamanho inicial e Estágio da LP;
- Presença ou ausência de infecção;
- Adequação do plano de cuidados em relação à avaliação da LP;
- Comorbidades;
- Situação nutricional.
A compreensão sobre a prevenção e tratamento da LP e dos fatores que influenciam na cicatrização permite que o paciente e o cuidador contribuam significativamente em seu próprio cuidado em saúde. Portanto, o paciente e o cuidador devem ser orientados sobre:
- O processo normal de cicatrização;
- Como identificar os sinais de cicatrização ou deterioração;
- Os sinais e sintomas que devem ser referidos aos profissionais de saúde.
AVALIAÇÃO DA LESÃO POR PRESSÃO
Recomenda-se um período de duas semanas para avaliar os progressos de cicatrização, embora a avaliação da LP deva ser realizada pelo menos uma vez por semana. O estado da LP pode mudar rapidamente e a melhoria ou piora da LP pode ser identificada por meio de mudanças em sua dimensão (comprimento, largura e profundidade), nos tipos de tecidos presentes no leito da ferida, aumento ou diminuição do exsudato, sinais de infecção ou outras complicações. As avaliações semanais representam uma oportunidade para os profissionais de saúde avaliarem a LP de forma mais regular, detectar complicações precocemente e ajustar o plano de cuidados. Todas as avaliações e reavaliações devem ser documentadas em prontuário.
Sempre que trocar o curativo/cobertura, deve-se observar a lesão e suas adjacências e procurar sinais que indiquem a necessidade de mudança de tratamento e tratar imediatamente os sinais de deterioração (por exemplo, aumento da dimensão da ferida, mudança no aspecto do tecido, aumento do exsudato da ferida ou outros sinais de infecção clínica).
Ao avaliar e registrar as características da LP, atentar para os seguintes aspectos:
- Localização anatômica;
- Estágio;
- Tamanho (comprimento, largura e profundidade);
- Tipo(s) de tecido;
- Cor;
- Condição da pele ao redor da lesão;
- Bordas da ferida;
- Presença de túneis e cavidades;
- Presença e aspecto do exsudato;
- Odor.
Ao avaliar e registrar as características da LP de Estágio 2 a 4 e Lesões por Pressão Não Classificáveis em pacientes com tons de pele escuros, atentar para a temperatura da pele, sensibilidade da pele, alteração da consistência do tecido e dor, pois o eritema da celulite e a Lesão por Pressão Tissular Profunda podem ser difíceis de detectar em indivíduos com essas características.
Para realizar a mensuração do comprimento e largura da ferida, o paciente deve ser colocado em uma posição neutra que permita medir o tamanho da ferida e essa posição deve ser padronizada, tendo em vista que os tecidos moles podem se deformar ou movimentar, dependendo da posição do paciente, gerando medições maiores ou menores. Por exemplo, uma LP na região sacral medida com o paciente em decúbito lateral esquerdo com um ângulo de 90º do quadril, em relação à superfície, e com as pernas estendidas pode ter uma medida diferente se ocorrer variação do decúbito e do ângulo de posicionamento do quadril ou flexão das pernas, devido à deformação ou movimentação dos tecidos moles.
Um método confiável e uniforme deve ser utilizado para medir o comprimento e a largura da ferida ou da área circundante visando facilitar uma comparação mais precisa dos diferentes tamanhos de feridas ao longo do tempo.
A técnica de medição manual da ferida que produz menos superestimação de medidas é medir o comprimento maior da LP (no sentido dos pés à cabeça) e a maior largura (perpendicular ao comprimento) (Figuras 1 e 2).
Figura 1: Mensuração do comprimento da LP
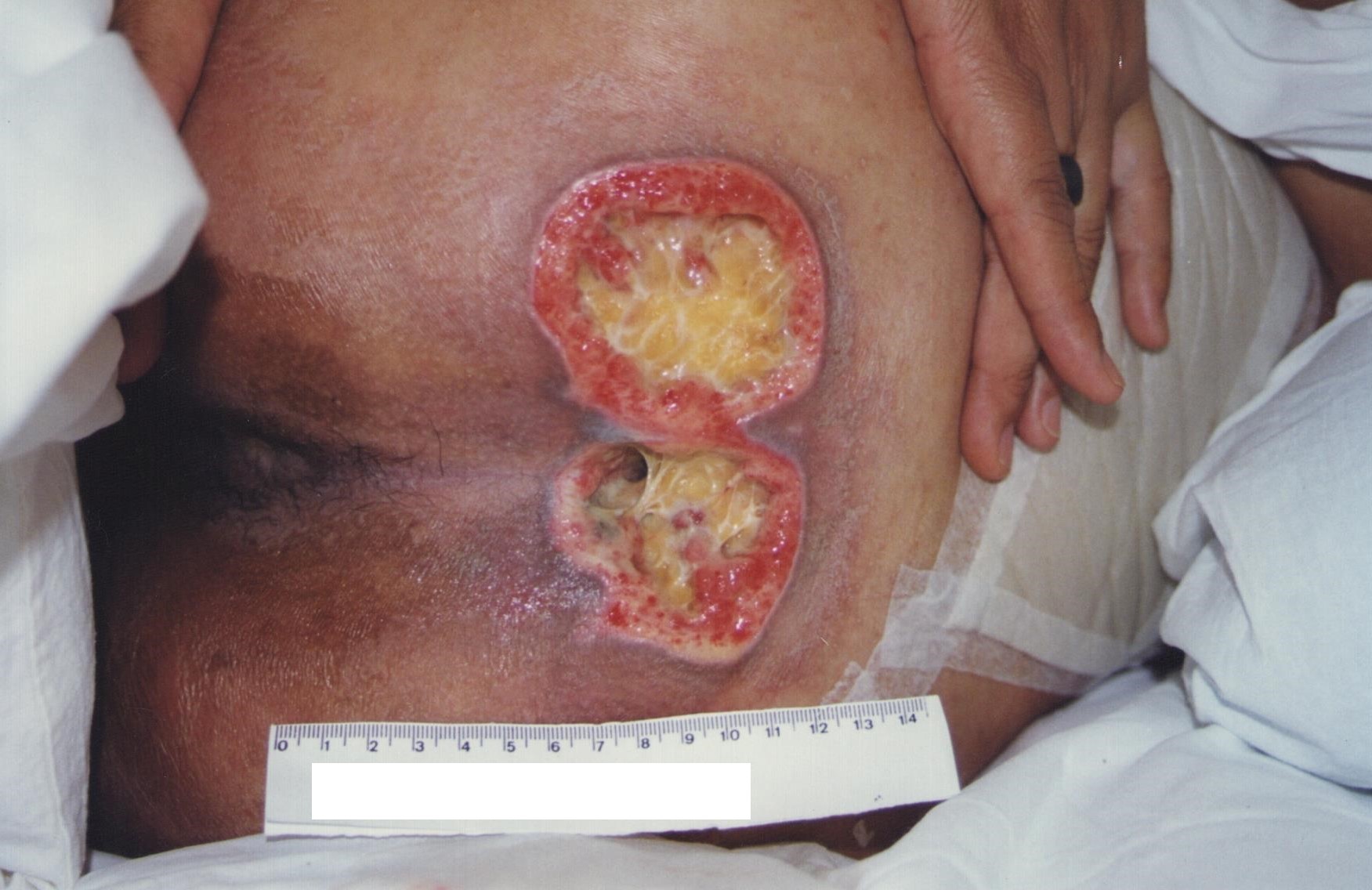
Fonte: Acervo pessoal.
Figura 2: Mensuração do comprimento da LP
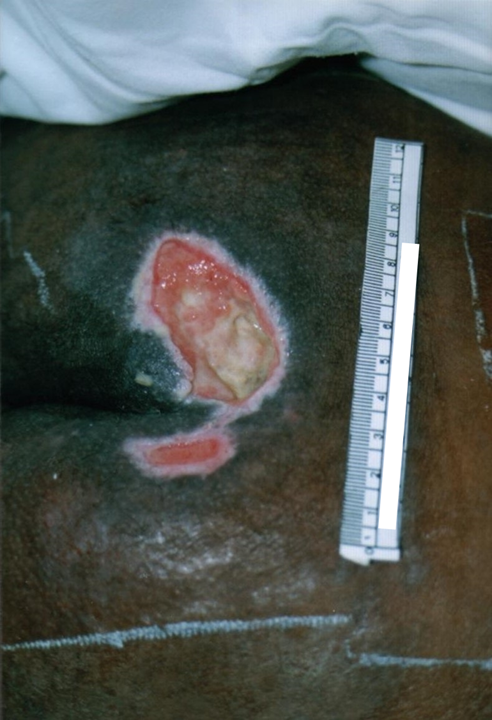
Fonte: Acervo pessoal.
A profundidade da ferida também pode sofrer as mesmas variações de medidas do comprimento e largura. Dessa forma, deve-se também selecionar uma posição neutra e padronizar essa posição. Deve-se ter cuidado para não provocar lesões durante a mensuração da profundidade do leito da ferida ou ao determinar a extensão de uma cavidade ou túnel. Essa medição deve ser realizada inserindo, cuidadosamente, um swab ou cotonete estéril, umedecido com solução salina estéril ou água para injeção estéril, até um ponto de resistência (Figura 3).
A documentação da localização de uma cavidade, túnel ou descolamento de uma lesão, deve ser feita utilizando a figura do relógio, no qual a posição de 12 horas (da lesão) fica do sentido da cabeça do paciente e a posição de 6 horas no sentido dos pés (NIX, 2012).
O descolamento pode ser mais extenso em uma parte da lesão do que em outra assim a localização pode ser demarcada externamente e depois mensurada.
Figura 3: Mensuração da profundidade de um túnel com cotonete e demarcação da localização da região de descolamento (em tinta azul).
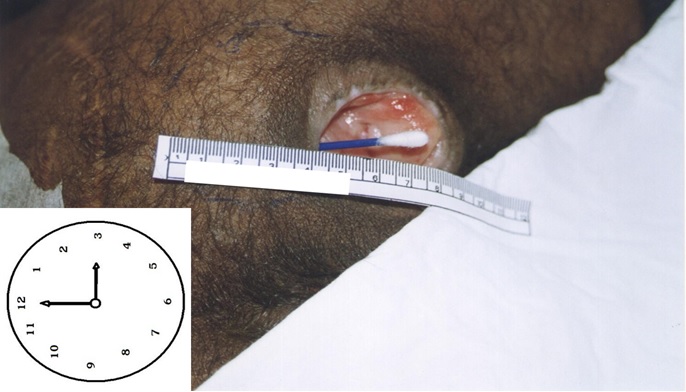
Fonte: Acervo pessoal.
Os tipos de tecidos presentes no leito da ferida devem ser identificados e documentados e podem ser diferenciados em tecidos viáveis (granulação, epitelização, músculo ou tecido subcutâneo) e tecidos inviáveis (esfacelo e necrose).
Quando a ferida possui mais de um tipo de tecido, a quantidade de cada um deve ser descrito em porcentagem. O tipo e quantidade de tecido é importante para identificar se a ferida está cicatrizando (aumento do tecido de granulação e diminuição do tecido necrótico). Os tecidos podem ser descritos da seguinte forma (NIX, 2012):
Necrose ou tecido desvitalizado (tecido inviável): tecido morto e que perdeu suas propriedades físicas e atividades biológicas (Figura 4).
Figura 4: LP com região de necrose
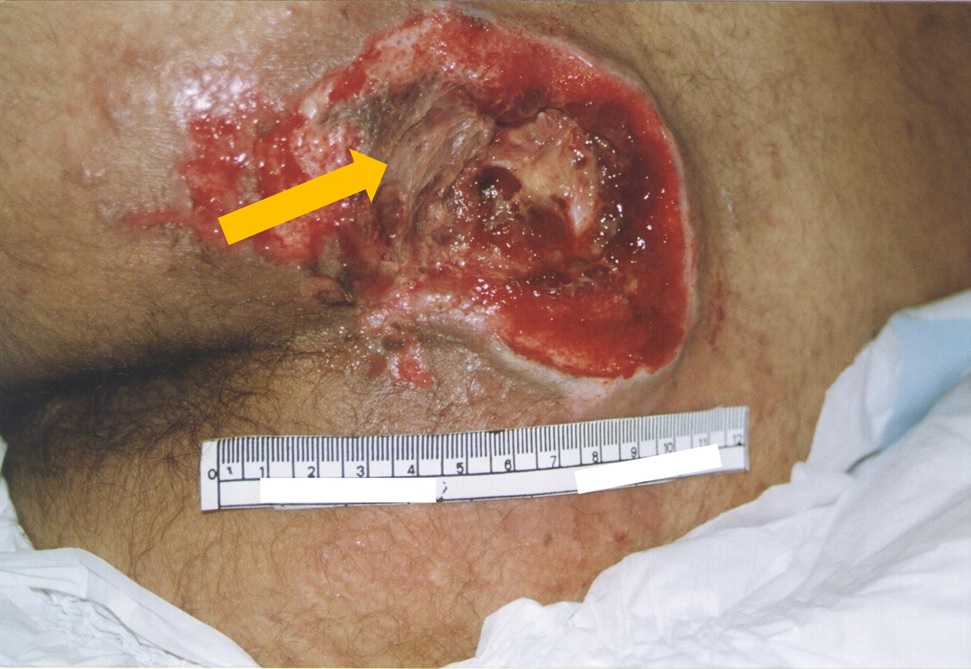
Fonte: Acervo pessoal.
Escara (tecido inviável): necrose preta ou marrom. Tecido desvitalizado que pode estar solto, aderido, duro, macio ou com flutuação (Figura 5).
Figura 5: LP com escara
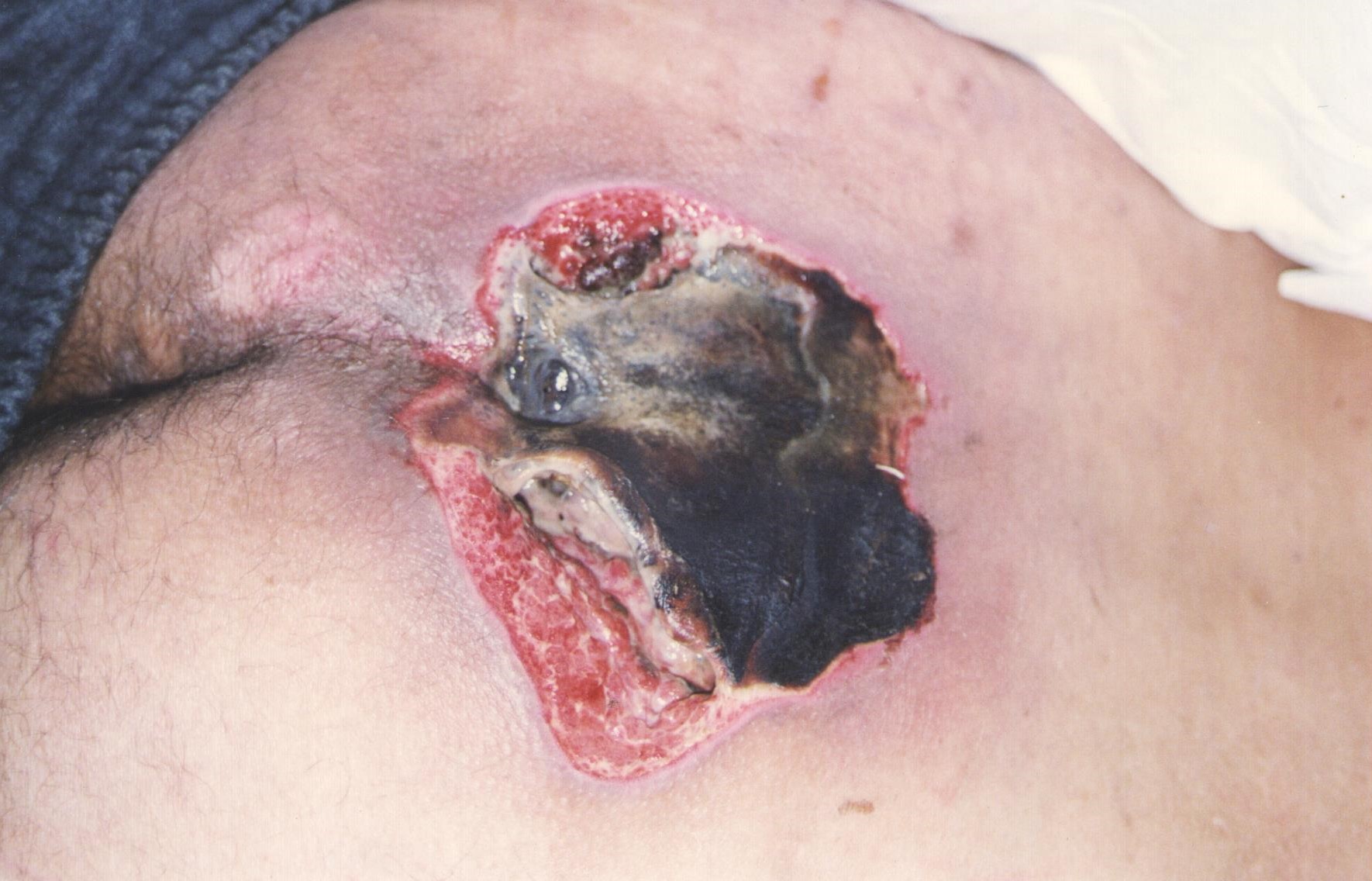
Fonte: Acervo pessoal.
Esfacelo (tecido inviável): é um tecido suave, úmido e não vascularizado. Pode ser branco, amarelo, marrom acastanhado ou verde e estar solto ou aderido (Figura 6).
Figura 6: LP com região com esfacelo
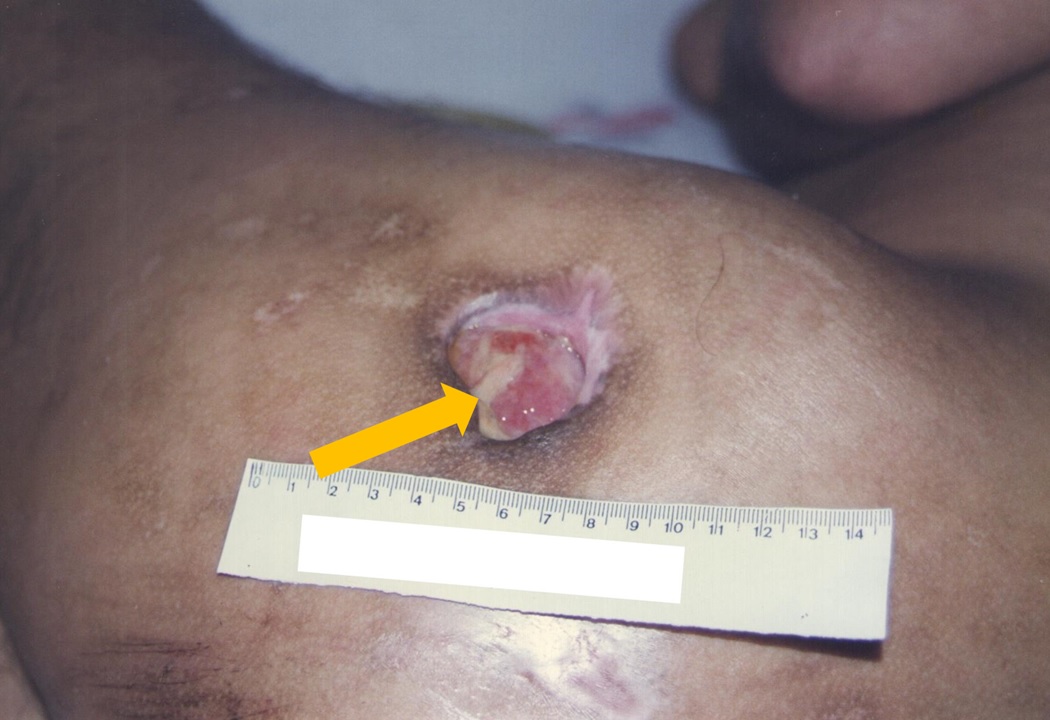
Fonte: Acervo pessoal.
Tecido de granulação (tecido viável): tecido úmido granulado vermelho ou rosa composto de vasos sanguíneos novos, tecido conjuntivo, fibroblastos e células inflamatórias (Figura 7). Preenche o leito de uma ferida aberta quando ela começa a cicatrizar.
Figura 7: LP com tecido de granulação
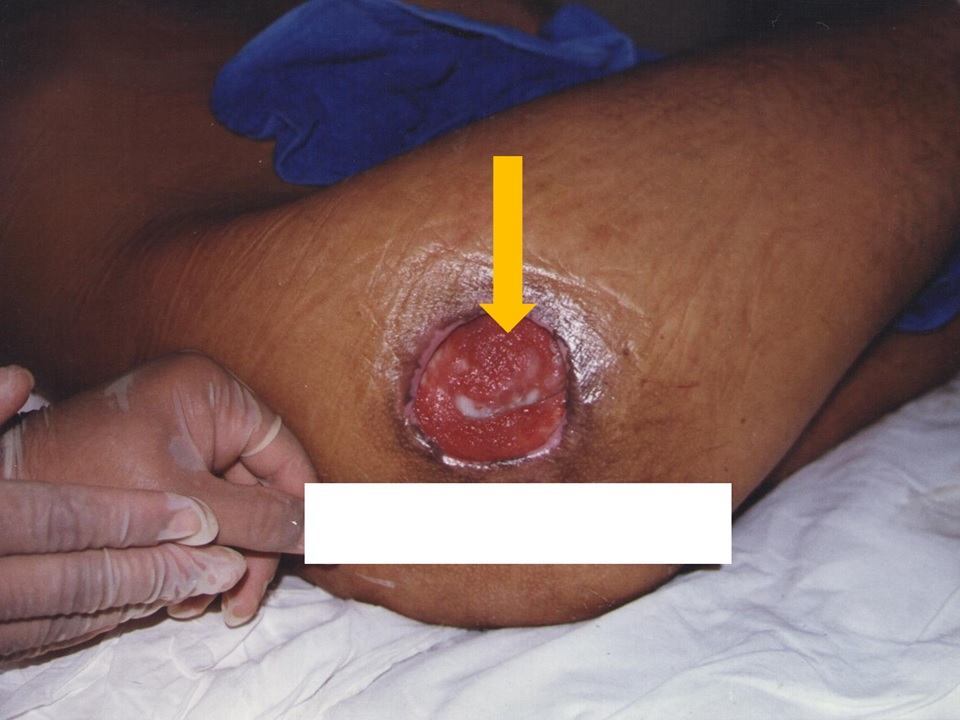
Fonte: Acervo pessoal.
Tecido epitelizado (tecido viável): é caracterizado pela epiderme regenerada, seca e rosada presente na superfície da ferida (Figura 8).
Figura 8: Tecido epitelizado
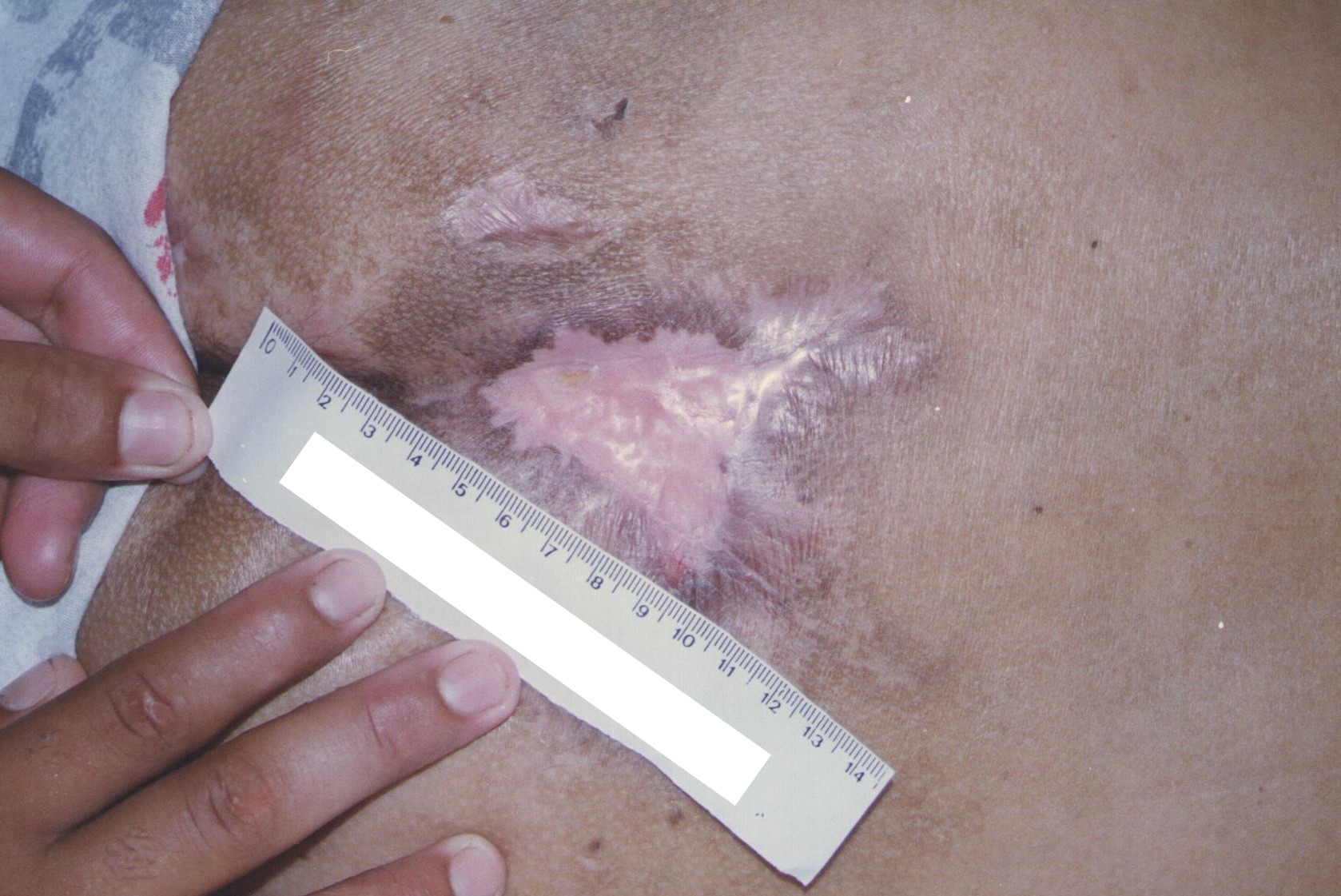
Fonte: Acervo pessoal.
O exsudato ou fluidos da ferida contribuem com o processo de cicatrização quando possuem uma mistura de fatores de crescimento e outros componentes que estimulam a regeneração dos tecidos e a migração celular, desbridam o tecido necrótico e limitam o crescimento bacteriano.
As características do exsudato devem ser avaliadas, incluindo a quantidade, tipo e odor.
A quantidade de exsudato é caracterizada em nenhuma, pequena, moderada e grande. O tipo de exsudato pode ser descrito como seroso, serossanguinolento, sanguinolento, purulento, amarelo, marrom ou verde. O odor pode ser caracterizado com ausente, fraco, moderado e fétido (NIX, 2012).
A inspeção do aspecto das bordas da LP devem fazer parte da avaliação da lesão pois fornecem informações sobre a epitelização, cronicidade e etiologia (NIX, 2012).
A pele ao redor da LP também deve ser avaliada incluindo os seguintes aspectos:
- Cor (avermelhada, esbranquiçada, cianótica);
- Textura (úmida, seca, endurecida, com flutuação, ou macerada);
- Temperatura (quente ou fria);
- Integridade (perda de pele, maceração, escoriação, pápulas, pústulas e outras lesões).
Quando a cicatrização não evoluir, o profissional deverá considerar a realização de outras investigações de diagnóstico do tecido do leito da ferida, como por exemplo, a biópsia tecidual que pode facilitar a compreensão do processo e do potencial de cicatrização.
AVALIAÇÃO DA CICATRIZAÇÃO
Na atualidade, a cicatrização ou reparo das lesões por pressão são monitoradas por meio do conhecimento clínico do profissional de saúde, apoiado em instrumentos de avaliação de LP e fotografias digitais.
Na prática clínica, a observação da redução da dimensão da lesão, redução da quantidade de exsudato e a mudança na cor do leito da ferida pela eliminação da necrose, esfacelo e aumento do tecido de granulação sugerem evolução do processo de cicatrização. As fotografias podem servir como estratégia complementar da avaliação da ferida e possibilitar a opinião de especialistas a distância, além de auxiliar na documentação em prontuário. As técnicas e os equipamentos fotográficos devem ser padronizados para garantir uma representação exata da condição da LP para que possa ser comparada de forma confiável ao longo do tempo. A obtenção e o uso das imagens fotográficas dependem da autorização do paciente (BATISTA; CAMPANHARO; COHRS, 2012; CAIRES et al., 2015) e deve considerar as recomendações dos protocolos institucionais e as leis vigentes no país.

Embora existam várias escalas de avaliação desenvolvidas por meio de pesquisa, no Brasil foram validadas a escala PUSH©) (Pressure Ulcer Scale for Healing) (SANTOS et al., 2005) e a Bates-Jensen Wound Assessment Tool (BWAT) (ALVES et al., 2015).
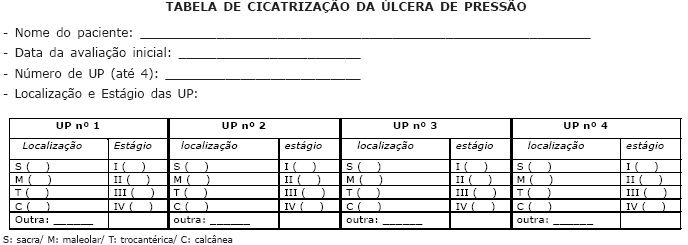
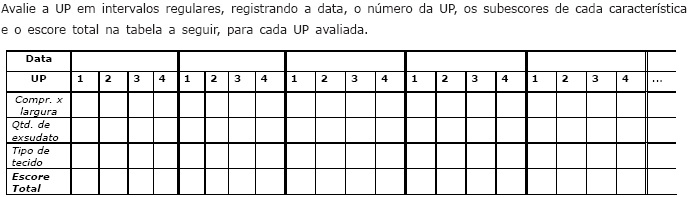
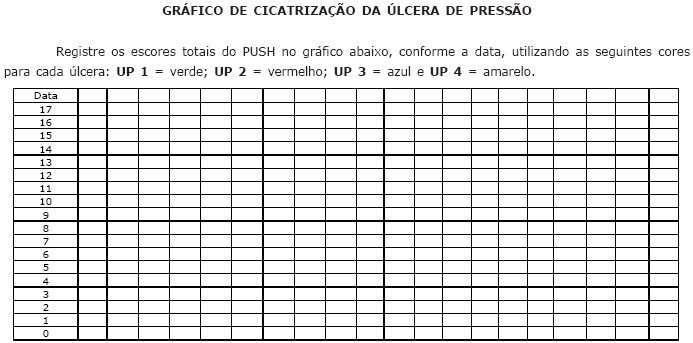
A escala PUSH (Figura 9) foi desenvolvida por uma força-tarefa do NPUAP em 1996 e validada para o Brasil em 2005. A PUSH considera três parâmetros para a avaliação do processo de cicatrização da ferida e para os resultados de intervenção: (1) “área da ferida”, relacionada ao maior comprimento (no sentido céfalo-caudal) versus a maior largura (em linha horizontal da direita para a esquerda), em centímetros quadrados. Após a multiplicação das duas medidas para obtenção da área da ferida, encontram-se valores que variam de 0 a >24cm2 e escores que variam de 0 a 10, conforme a área obtida; (2) “quantidade de exsudato presente na ferida”, avaliada após a remoção da cobertura e antes da aplicação de qualquer agente tópico. É classificada como ausente, pequena, moderada e grande, e correspondem a escores que variam de 0 (ausente) a 3 (grande); e (3) “aparência do leito da ferida”, definida como o tipo de tecido prevalente nessa região, sendo especificada como tecido necrótico ou escara (tecido de coloração preta, marrom ou castanha que adere firmemente ao leito ou às bordas da ferida e pode apresentar-se mais endurecido ou mais amolecido, comparativamente à pele periferida); esfacelo, (tecido de coloração amarela ou branca que adere ao leito da ferida e apresenta-se como cordões, ou crostas grossas, podendo ainda ser mucinoso; tecido de granulação, de coloração rósea ou vermelha, de aparência brilhante, úmida e granulosa); tecido epitelial (novo tecido róseo ou brilhante que se desenvolve a partir das bordas, ou como “ilhas” na superfície da lesão, no caso de feridas superficiais) e ferida fechada ou recoberta (ferida completamente recoberta com epitélio). Esses tecidos correspondem aos escores 0 (ferida fechada), 1 (tecido epitelial), 2 (tecido de granulação), 3(esfacelo) e 4 (tecido necrótico). Os sub-escores para esses parâmetros ou sub-escalas, ao serem somados, geram um escore total que varia de 0 a 17. Escores maiores indicam piores condições da LP e escores que diminuem indicam melhora no processo de cicatrização. Portanto, medindo apenas três variáveis, o instrumento PUSH gera escores que, em sua magnitude e direção, podem descrever as condições e a evolução da LP. Deve-se, também, utilizar uma tabela para o registro dos escores de cada parâmetro e o escore total de acordo com a data e um gráfico para visualização da evolução dos escores totais (SANTOS et al., 2005).
Figura 9: Escala PUSH
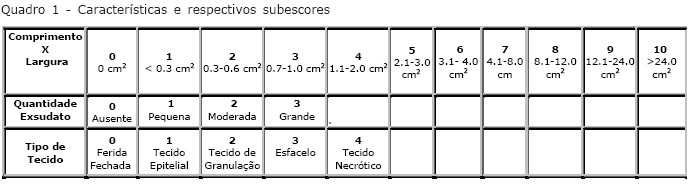
Fonte: SANTOS et al., 2005.
A versão atual do BWAT (Figura 10) contém 13 itens que avaliam tamanho, profundidade, bordas, descolamento, tipo e quantidade de tecido necrótico, tipo e quantidade de exsudato, edema e endurecimento do tecido periférico, cor da pele ao redor da ferida, tecido de granulação e epitelização. A escala de medida é do tipo Likert, com cinco pontos, em que 1 indica a melhor condição da ferida e 5, a pior condição. O escore total é obtido com a soma de todos os itens e pode variar de 13 a 65 pontos, sendo que as maiores pontuações indicam as piores condições da ferida. Os itens tamanho, profundidade, bordas e descolamento devem ser pontuados como zero quando as lesões estão cicatrizadas. O instrumento contém dois itens adicionais – localização e forma – que não fazem parte do escore total (ALVES et al., 2015).
Figura 10: Bates-Jensen Wound Assessment Tool (BWAT)
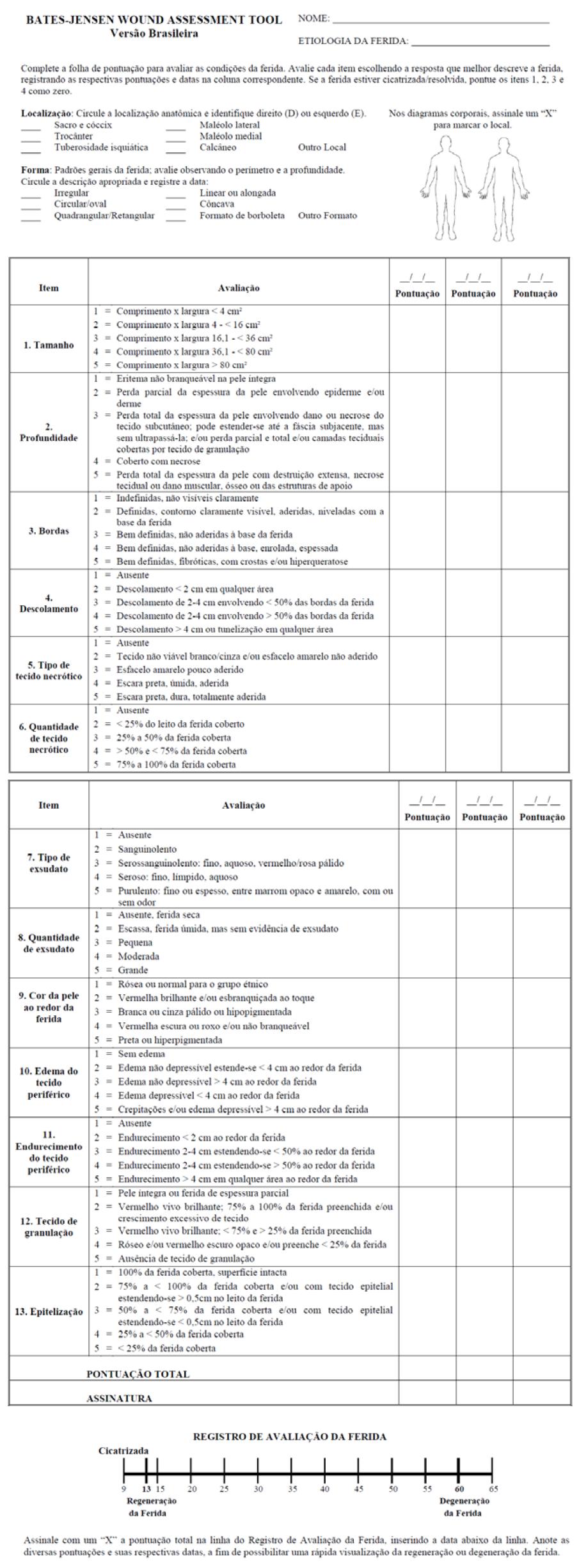
Fonte: ALVES et al., 2015.








